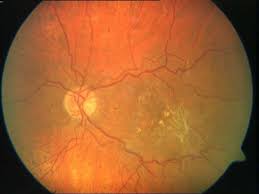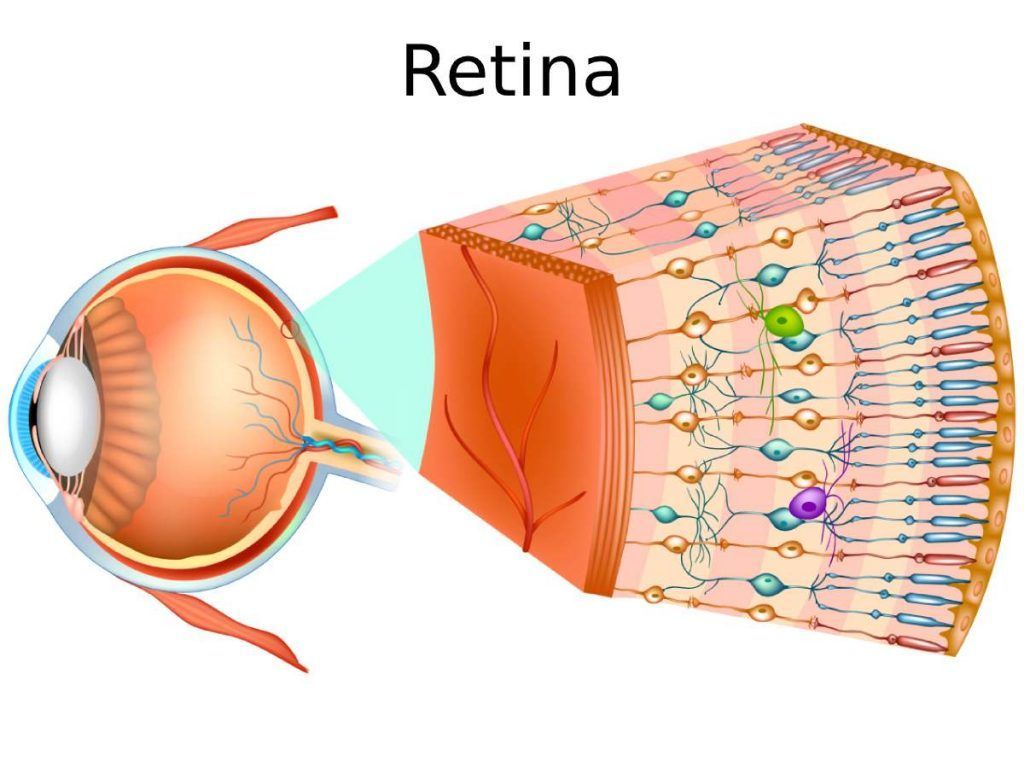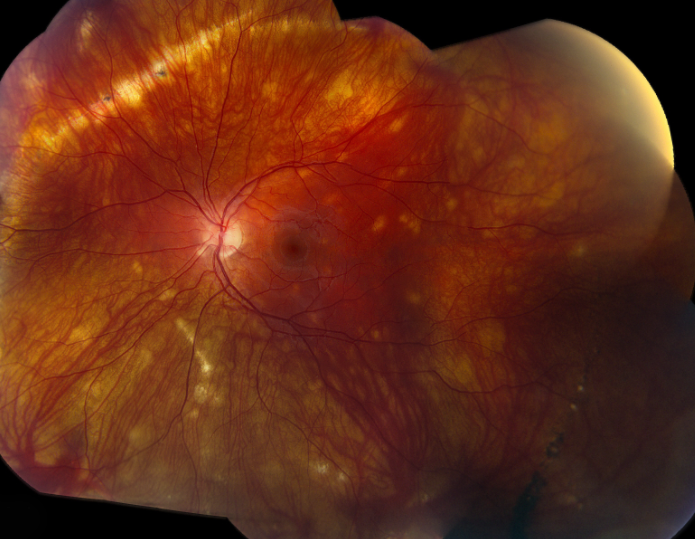
La uveítis difusa o panuveítis es aquella en la que se afectan todas las estructuras intraoculares, existiendo inflamación en la cámara anterior del ojo, la cavidad vítrea y la retina y/o la coroides y/o los vasos retinianos. Son los procesos más graves y con frecuencia están relacionados con enfermedades generales.
Causas
Las panuveítis suelen asociarse a enfermedades generales como la enfermedad de Behçet, el síndrome de Vogt-Koyanagi-Harada o la sarcoidosis. También la tuberculosis, la sífilis y la infección herpética pueden producir verdaderas panuveítis.
La identificación del tipo de afectación ocular y de una serie de criterios clínicos obtenidos en la historia clínica, así como la valoración por parte de otros especialistas relacionados (reumatólogos, internistas, neurólogos, infectólogos, etc), y los resultados de algunas pruebas complementarias pueden permitir establecer el diagnóstico en estos casos. Con todo, siguen existiendo casos idiopáticos de panuveítis.
Síntomas
En este tipo de uveítis el ojo suele estar enrojecido por la inflamación de la parte anterior del mismo. La visión suele estar disminuida por múltiples causas como la turbidez del vítreo o del humor acuoso, así como la existencia de un posible edema de la mácula. Además, el paciente suele ver también “moscas volantes” por las opacidades existentes en el humor vítreo.
Tratamiento
Las panuveítis son los cuadros de uveítis más complejos de tratar. Una vez descartadas las causas infecciosas más frecuentes antes comentadas, suelen emplearse corticoides administrados en gotas para el componente de uveítis anterior y por vía oral para tratar la inflamación a nivel de la cavidad vítrea y de las estructuras del fondo de ojo, donde no son eficaces las gotas.
Cada enfermedad suele tener un tratamiento específico. Así, la afectación ocular de la enfermedad de Behçet es un cuadro grave que requiere de inicio corticoides e inmunosupresores para intentar preservar la visión de los pacientes. El síndrome de Vogt-Koyanagi-Harada suele precisar corticoides administrados a altas dosis, incluso en forma de bolos intravenosos durante unos días, para pasar luego a una pauta por vía oral de forma prolongada durante varios meses. Las enfermedades infecciosas requieren su tratamiento específico como se ha señalado en el apartado de uveítis posterior.
En el caso de que aparezcan secuelas como edema macular persistente, isquemia de la retina por falta de aporte vascular debida a la inflamación de los vasos, o formación de neovasos coroideos a nivel de la mácula, éstas deben ser tratadas con las medidas oportunas además del tratamiento global para el control de la inflamación. Así, el edema de la mácula puede requerir inyecciones de corticoides perioculares (alrededor del ojo) o incluso dentro del ojo. La isquemia de la retina puede necesitar la fotocoagulación con láser de las zonas que no reciben aporte de sangre para evitar complicaciones futuras. Los neovasos coroideos por su parte, precisarán el empleo de inyecciones intraoculares de fármacos antiangiogénicos.
Fuente: https://www.oftalmoseo.com/